
Postęp współczesnej medycyny jest możliwy dzięki powszechnie prowadzonym 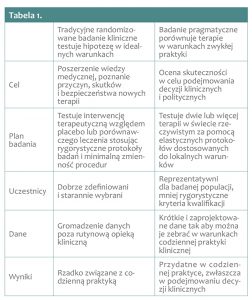 badaniom klinicznym. Wyniki randomizowanych badań klinicznych są podstawą wytycznych postępowania medycznego i umożliwiają wprowadzanie nowych i alternatywnych metod leczniczych i diagnostycznych. Mimo iż każdego roku publikowane są wyniki ponad 18 000 randomizowanych badań klinicznych, zdecydowana większość przeglądów systematycznych stwierdza, że nie ma wystarczających dowodów, aby uzasadnić decyzję kliniczną.
badaniom klinicznym. Wyniki randomizowanych badań klinicznych są podstawą wytycznych postępowania medycznego i umożliwiają wprowadzanie nowych i alternatywnych metod leczniczych i diagnostycznych. Mimo iż każdego roku publikowane są wyniki ponad 18 000 randomizowanych badań klinicznych, zdecydowana większość przeglądów systematycznych stwierdza, że nie ma wystarczających dowodów, aby uzasadnić decyzję kliniczną.
Schwartz i Lellouch w 1967 roku zaproponowali rozróżnienie pomiędzy badaniami klinicznymi wyjaśniającymi (explanatory clinical trials), które potwierdzają hipotezę fizjologiczną lub kliniczną, a badaniami pragmatycznymi (pragmatic clinical trials), które dostarczając dowodów na stosowanie interwencji w zwykłej (rzeczywistej) praktyce medycznej pomagają w podejmowaniu decyzji klinicznych lub politycznych dotyczących ich refundacji.
Mimo ogromnych nakładów finansowych na randomizowane badania kliniczne wykazano, iż potrzeba aż 17 lat, aby zaledwie 14% wyników badań klinicznych znalazło zastosowanie w codziennej praktyce medycznej. Co jest tego powodem?
Tradycyjne randomizowane badania kliniczne mają przede wszystkim charakter wyjaśniający. Głównym celem badań wyjaśniających jest poszerzenie wiedzy medycznej i poznanie nowych zjawisk biologicznych wywołanych przez badaną interwencję leczniczą. Dlatego też badania wyjaśniające są tak konstruowane, aby zaobserwować jak największą liczbę zjawisk, które pozwolą zrozumieć, jak i dlaczego działa interwencja lecznicza.
W badaniach wyjaśniających oceniana jest skuteczność interwencji medycznej, czyli wynik postępowania leczniczego w idealnych warunkach. W badaniach tych zwykle uczestniczą starannie wyselekcjonowani pacjenci leczeni przez doświadczonych lekarzy – badaczy w specjalistycznych ośrodkach badawczych spełniających najwyższe standardy jakości. Protokoły randomizowanych badań klinicznych kładą główny nacisk na ocenę bezpieczeństwa i skuteczności nowych terapii. Aby odpowiedzieć na pytania zadawane w badaniach wyjaśniających, ważne jest usunięcie jak największej liczby zmiennych. Oznacza to konieczność włączania do badań „idealnych” pacjentów, którzy mają jak najmniej chorób, innych niż badane, i którzy przyjmują minimalną liczbę innych leków. Dlatego też grupa pacjentów biorąca udział w tego typu badaniach powinna stanowić możliwie najbardziej homogenną populację.
W świecie rzeczywistym nie ma jednak idealnych pacjentów. Nowe leki i terapie są stosowane u realnych pacjentów, cierpiących na wiele schorzeń i leczonych wieloma lekami. Istnieje zatem znacząca luka w wiedzy pomiędzy informacjami dostarczanymi przez randomizowane badania kliniczne, a tymi które dotyczą efektów terapeutycznych, korzyści i zagrożeń obserwowanych w okresie po rejestracji leku. Lekarze, pacjenci, a także płatnicy refundowanych leków są zainteresowani tym, czy leki te działają tak samo w rzeczywistym świecie, jak w badaniach klinicznych, i czy pojawiły się nowe skutki uboczne oraz zdarzenia niepożądane, których wcześniej nie zaobserwowano. Płatnicy refundujący nowe leczenie również chcą wiedzieć, czy nowy lek jest lepszy i bardziej korzystny niż leki już dostępne na rynku oraz czy jest właściwie stosowany przez lekarzy, którzy go przepisują.
Istnieje zatem potrzeba pozyskania dodatkowych informacji dotyczących nowych terapii, które wypełnią lukę wiedzy (knowledge gap) odnośnie ich skuteczności w warunkach zwykłej praktyki medycznej. Wymaga to prowadzenia badań klinicznych w sytuacjach identycznych lub zbliżonych do rutynowej praktyki klinicznej (usual care). Badania takie określane są jako pragmatyczne badania kliniczne (pragmatic clinical trials).
Populacja badań pragmatycznych ma odpowiadać przekrojowi pacjentów spotykanych w zwykłej (rzeczywistej) praktyce lekarskiej, u których będzie stosowane leczenie w normalnych warunkach. Badania pragmatyczne mają na celu pomoc w dokonaniu wyboru pomiędzy alternatywnymi sposobami postępowania diagnostycznego i/lub terapeutycznego. Nie ma się zatem co dziwić, iż wyniki badań pragmatycznych cieszą się rosnącym zainteresowaniem różnych interesariuszy szeroko rozumianej ochrony zdrowia.
Główne różnice pomiędzy randomizowanymi badaniami klinicznymi a badaniami pragmatycznymi przedstawiono w tabeli 1. na stronie 34.
Różnice między tradycyjnymi randomizowanymi badaniami klinicznymi a 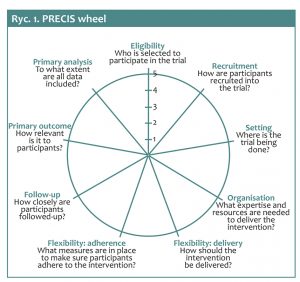 badaniami pragmatycznymi są płynne i nie ma badań całkowicie pragmatycznych, podobnie jak w tradycyjnych badaniach klinicznych mogą być zawarte elementy pragmatyczne. W celu określenia stopnia pragmatyczności badania klinicznego, w 2009 roku stworzone zostało narzędzie pod akronimem PRECIS (PRagmatic Explanatory Continuum Indicator Summary) oceniające 10 domen protokołu w pięciostopniowej skali – PRECIS, gdzie pięć punktów oznacza podejście pragmatyczne, najbardziej zbliżone do podstawowej opieki zdrowotnej. Zmodyfikowane w 2015 roku PRECIS-2 stosuje do oceny stopnia pragmatyzmu badania klinicznego następujących 9 domen przedstawianych w postaci koła z wykresem radarowym PRECIS wheel (patrz ryc.1):
badaniami pragmatycznymi są płynne i nie ma badań całkowicie pragmatycznych, podobnie jak w tradycyjnych badaniach klinicznych mogą być zawarte elementy pragmatyczne. W celu określenia stopnia pragmatyczności badania klinicznego, w 2009 roku stworzone zostało narzędzie pod akronimem PRECIS (PRagmatic Explanatory Continuum Indicator Summary) oceniające 10 domen protokołu w pięciostopniowej skali – PRECIS, gdzie pięć punktów oznacza podejście pragmatyczne, najbardziej zbliżone do podstawowej opieki zdrowotnej. Zmodyfikowane w 2015 roku PRECIS-2 stosuje do oceny stopnia pragmatyzmu badania klinicznego następujących 9 domen przedstawianych w postaci koła z wykresem radarowym PRECIS wheel (patrz ryc.1):
Na rycinie 2. przedstawiono wykresy radarowe charakterystyczne dla badań klinicznych o różnym stopniu pragmatyczności.
Wykorzystanie badań pragmatycznych do rozwoju wiedzy medycznej wiąże się z nowymi wyzwaniami, zmieniającymi dotychczasowe paradygmaty prowadzenia badań klinicznych.
Głównymi problemami są:
Znaczenie badań pragmatycznych w dalszym rozwoju medycyny doprowadziło do powstania zarówno w Stanach Zjednoczonych jak i w Europie inicjatyw promujących  i wspierających badania kliniczne w zwykłej opiece zdrowotnej. W 2007 roku w ramach partnerstwa publiczno-prywatnego FDA i Duke University utworzyło Clinical Trials Transformation Initiative (CTTI), którego misją jest zwiększenie jakości i efektywności badań klinicznych. W inicjatywie tej uczestniczy ponad 80 organizacji z wszystkich sektorów ochrony zdrowia i przemysłu farmaceutycznego. CTTI opracował i rozwija NIH Collaboratory Living Textbook of Pragmatic Clinical Trials dostępny w ramach projektu Rethinking Clinical Trials.
i wspierających badania kliniczne w zwykłej opiece zdrowotnej. W 2007 roku w ramach partnerstwa publiczno-prywatnego FDA i Duke University utworzyło Clinical Trials Transformation Initiative (CTTI), którego misją jest zwiększenie jakości i efektywności badań klinicznych. W inicjatywie tej uczestniczy ponad 80 organizacji z wszystkich sektorów ochrony zdrowia i przemysłu farmaceutycznego. CTTI opracował i rozwija NIH Collaboratory Living Textbook of Pragmatic Clinical Trials dostępny w ramach projektu Rethinking Clinical Trials.
W Unii Europejskiej w 2008 roku zostało również utworzone publiczno-prywatne partnerstwo finansujące innowacje i badania w obszarze zdrowia pod nazwą Innovative Medicine Initiative (IMI). Interesariuszami IMI są małe i średnie firmy, uniwersytety, agencje regulatorowe, grupy pacjentów oraz przemysł farmaceutyczny. Dotychczasowy budżet IMI osiągnął 5,3 miliarda euro. W 2013 roku IMI uruchomił projekt pod nazwą GetReal, którego wynikiem jest stworzenie narzędzi informatycznych wspomagających badania pragmatyczne, a także opublikowana w 2017 roku seria artykułów Pragmatic trials and real world evidence, w której przedstawione są główne aspekty prowadzenia badań pragmatycznych.
Do prowadzenia badań pragmatycznych niezbędnym jest stworzenie infrastruktury ośrodków zdrowia i praktyk lekarskich przygotowanych do udziału w badaniach klinicznych.
Opracowane zostały wytyczne dotyczące tworzenia sieci ośrodków badawczych na bazie praktyk lekarskich – PBRN (Practice-Based Research Networks).
Według danych z października 2016 roku w Agency for Healthcare Research and Quality było zarejestrowanych 178 sieci PBRN działających we wszystkich stanach USA oraz 25 krajach świata. W ich skład weszło prawie 30 tysięcy praktyk, w których 154 tysiące klinicystów (lekarzy, pielęgniarek i koordynatorów) świadczyło usługi dla ponad 86 milionów pacjentów. Ponad 70% z nich to praktyki lekarzy rodzinnych. W Europie największą siecią lekarzy rodzinnych jest brytyjska NHS Primary Care Reserch Network, w której zaangażowanych jest ponad 40% wszystkich lekarzy rodzinnych. W Holandii działa Julius Clinical Primary Care Research Network, która skupia prawie 25% praktyk rodzinnych. W Europie Centralnej i Wschodniej w trakcie tworzenia jest GP4research network, której partnerem jest Gdański Uniwersytet Medyczny. GP4research przygotowuje i szkoli lekarzy rodzinnych w Polsce, Czechach, Słowacji i Rumuni w ramach certyfikowanego przez TransCelerate GP4research programme.
W 2015 roku Califf i Sugarman zaproponowali nową definicję badań pragmatycznych, określając je jako badania mające na celu przede wszystkim informowanie decydentów o porównawczej równowadze korzyści, obciążeń i ryzyka biomedycznej lub behawioralnej interwencji zdrowotnej na poziomie indywidualnym lub populacji. Badania pragmatyczne porównują terapie lub interwencje medyczne w otoczeniu, które w jak największym stopniu reprezentuje ich rutynowe zastosowanie kliniczne. Mają one na celu udzielanie odpowiedzi na pytania dotyczące wsparcia leczenia i podejmowanych decyzji politycznych, a nie oceny efektów biologicznych terapii. Gromadzą one duże ilości danych dotyczących zdrowia w świecie rzeczywistym, a tam, gdzie to możliwe, wykorzystują zaawansowane technologie cyfrowe do gromadzenia, zarządzania i analizy danych pochodzących z codziennej praktyki.
Badania pragmatyczne znalazły również swoje miejsce w Rozporządzeniu EU nr 536/2014 w sprawie badań klinicznych jako „badania kliniczne o niskim stopniu interwencji”. Istnieje zatem infrastruktura prawna umożliwiająca szybki rozwój badań pragmatycznych. Ciągle otwartą pozostaje kwestia finansowania badań pragmatycznych.
Podsumowując, należy stwierdzić, iż zmieniająca się służba zdrowia stojąca przed nowymi wyzwaniami politycznymi, społecznymi i technologicznymi oczekuje od przemysłu badań klinicznych nowego podejścia do rozwoju medycyny. Wydaje się, że szybki rozwój badań pragmatycznych może się do tego przyczynić.
Autor: dr med. Janusz Kabata MBA